Уход и режим
Предпочтительно пребывание пациента в собственном доме под присмотром близких. Постоянная возможность видеть и использовать знакомые предметы позволяет занять пациента в течение длительного времени. У пациентов с лёгкими формами деменции практически всегда сохранена способность к простым бытовым действиям, в которых требуется незначительная помощь близких. Отдельные пациенты с лёгкими формами деменции могут продолжать работать, если от них не требуется регулярно приспосабливаться к меняющимся условиям и усваивать новую информацию.
Противодементные препараты
Антихолинэстеразные препараты
Донепезил (Алзепил)
Препарат из группы антихолинэстеразных средств (АХЭ), разработанный первым, не потерявший актуальности до настоящего времени.
По данным Кокрановского обзора (Birks JS, Harvey RJ, 2018), получены доказательства умеренной силы о незначительном улучшении когнитивных функций, повседневной активности и оценок общего состояния пациента лечащим врачом при приёме донепезила больными БА в течение 12–24 недель. Есть указания, что при оценке затрат системы здравоохранения, приём донепезила не дороже и не дешевле приёма плацебо. Польза от препарата в дозе 23 мг/сут, не превышает пользы от приёма в дозе 10 мг/сут, а польза от приёма в дозе 10 мг/сут незначительно больше, 5 мг/сут, однако, при приёме более высокой дозы отмечается большее количество отказов от лечения или нежелательных явлений перед окончанием курса.
Доказательств эффективности донепезила при умеренном когнитивном расстройстве не получено (Birks J, Flicker L 2006).
Доступен в продаже в таблетках по 5 и 10 мг. Принимается однократно. Назначается в дозе 5 мг в течение первых 4–6 недель, с последующим переводом пациента на 10 мг.
Наиболее часто (у 20–30%) отмечаются нежелательные явления со стороны желудочно-кишечного тракта; холинергическая токсичность препарата может проявляться в виде брадикардии. По данным постмаркетинговых наблюдений, в редких случаях отмечается развитие рабдомиолиза и/или злокачественного нейролептического синдрома.
Ривастигмин
Препарат доступен в пероральной (в виде раствора и капсул) и трансдермальной форме.
Результаты 7-ми исследований указывают, что использование ривастигмина (6–12 мг/сут внутрь или 9,5 мг/сут в виде пластыря) в течение 6 месяцев превосходит плацебо. Влияние на когнитивные функции (2 балла по шкале ADAS-Cog, при максимальной оценке по шкале — 70 баллов) и повседневную активность (стандартизованная разность средних (SMD) 0.20, что считается небольшим значением) было невелико. У пациентов, принимающих Ривастигмин улучшение было более вероятным, чем при приёме плацебо (отношение шансов 1,47,95% доверительный интервал (ДИ) 1,25 — 1,72). Однако, изменений поведения (оценивались в трёх исследованиях) или нагрузки на ухаживающих лиц (оценивалась в одном исследовании) не отмечалось. У пациентов, получающих лечение ривастигмином был вдвое выше риск развития нежелательных явлений, при использовании пластыря, риск несколько меньше, чем при приёме капсул. Возможно, отдельные типы нежелательных явлений (тошнота, рвота, снижение массы тела, головокружение) при использовании пластыря менее вероятны, чем при приёме капсул.
Галантамин
В исследовании принимали участие амбулаторные пациенты с лёгкими или умеренными нарушениями на ранних стадиях БА. Действие галантамина на лиц с более с более тяжёлыми нарушениями не оценивалось. В обзоре показано положительное действие галантамина, которое сохранялось в течение 3–6 месяцев приёма. Однако, при использовании доз более 8 мг/сут не отмечалось статистически значимого влияния дозы на эффект препарата.
Профиль безопасности использования галантамина в лечении БА сходен с другими АХЭ, среди нежелательных явлений преобладают опосредованные холинергическими эффектами нарушения со стороны желудочно-кишечного тракта. Есть отдельные данные о лучшей переносимости дозы 16 мг/сут, полученные в одном исследовании с продолжительностью приёма 4 недели, эффективность этой дозы не имела значимых различий с более высокими дозами, вероятно, она предпочтительна для первоначального лечения. Контролируемые исследования более длительного использования галантамина не проводились.
Использование галантамина при УКР не рекомендуется ввиду сочетания с повышенным риском летального исхода.
Мемантин
Мемантин – это неконкурентный антагонист (негативный аллостерический модулятор)
магниевого сайта N-метил-D-аспартат (NMDA)-рецептора. Таким образом, мемантин, связываясь с областью рецептора, предназначенной для связывания с ионами магния (Mg2+), уменьшает избыточное стимулирующее действие глутамата. Последний, является основным возбуждающим медиатором корковых и гиппокампальных нейронов.
Наряду с умеренной противодементной и незначительной противопаркинсонической эффективностью мемантина, у препарата предполагаются и нейропротективное действие, которое связывается с уменьшением эксайтотоксичности избыточного количества глутамата. При этом, клинически значимого влияния на течение деменции не доказано.
Пациент оказывает умеренное положительное действие на пациентов со средней и тяжёлой деменцией при БА.
В двух исследованиях сравнивалось лечение мемантином 20 мг/сут с плацебо у пациентов с лёгкой и средней тяжестью сосудистой деменции. Продолжительность лечения составляла 28 недель. Отмечено улучшение в оценках когнитивных функций без существенного влияния на повседневную активность пациентов. Мемантин был безопасным и хорошо переносился.
Эффективность длительного приёма мемантина к настоящему времени не доказана.
Мемантин широко используется в клинической практике по причине отсутствия препаратов с большей степенью доказательности.
Комбинация препаратов: мемантин+донепезил
Комбинированный препарат пролонгированной лекарственной формы мемантина и донепезила (не доступен в России на 2018 год) обеспечивает больше удобство ввиду меньшей кратности приёма препаратов. Оба препарата умеренно уменьшают выраженность когнитивных нарушений, у мемантина, но не у АХЭ препаратов отмечено положительное влияние на поведенческие нарушения пациентов. (Owen RT, 2016; Matsunaga S, Kishi T, 2018). Примечательно, что оба компонента имеют длительный период полувыведения — около 70 часов, что позволяет обеспечить стабильную концентрацию в крови даже при незначительных нарушениях схемы лечения, а также заметно снижает выраженность синдрома отмены.
Антиоксиданты: витамин Е и селегилин
Назначение витамина Е (α — токоферол) и селегилина (ингибитор МАО-В) больным с БА изучалось в связи с их антиоксидантными свойствами. Доступные данные указывают, что приём витамина Е в дозе 2000 МЕ в незначительной степени замедляет прогрессирование функциональных нарушений у пациентов лёгкой и средней тяжестью БА, не оказывая существенного влияния на оценки когнитивных функций.
Несмотря на полученные в начале изучения положительные данные, в том числе о возможных нейропротективных свойствах селегилина, клинически значимого эффекта препарата у больных БА не показано. Ни кратковременный, ни длительный (до 69 недель) приём препарата не улучшает когнитивные функции, эмоциональное состояние, повседневную активность или общие оценки пациентов. В настоящее время его назначение и проведение дополнительных исследований не рекомендуется (Birks J, Flicker L. 2003).
Другие препараты
Симптоматическая терапия снижает выраженность симптомов, но не оказывает влияния на течение деменции.
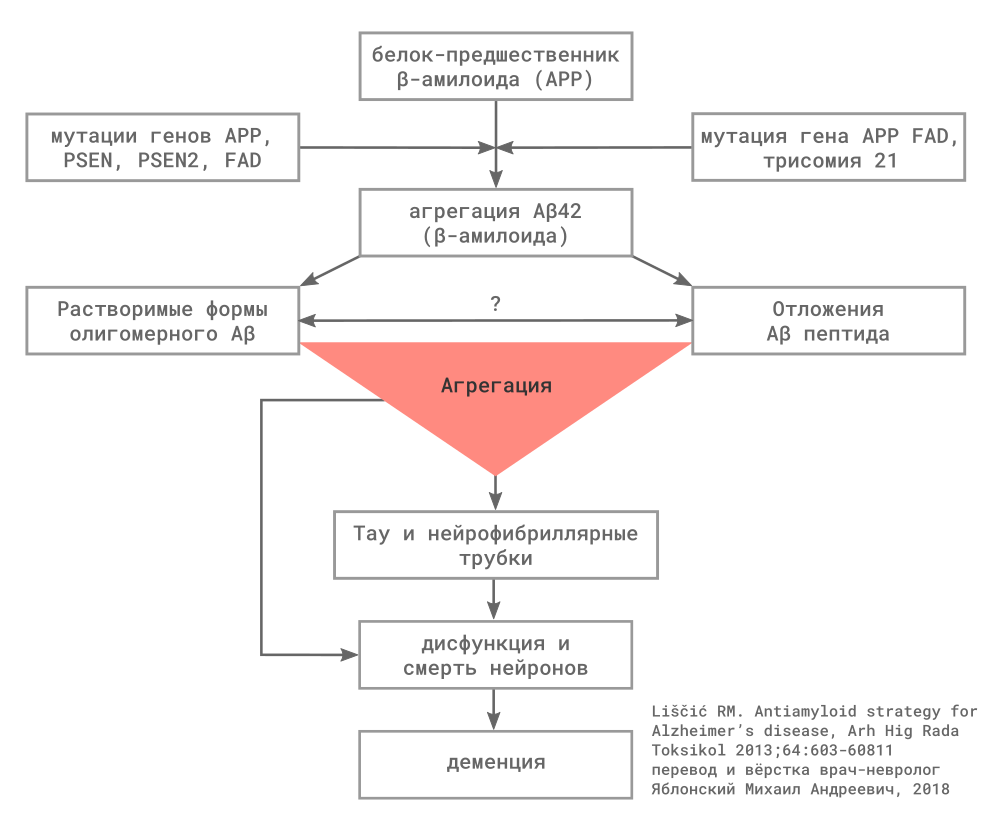
Последнее десятилетие активно активно развивается иммунотерапия БА: вакцины и, особенно, пассивная вакцинация моноклональными антителами, имеющими сродство к амилоидным белкам. Привлекательность антител, как лекарств, связана с их высокой избирательностью в отношении терапевтической мишени, и, часто, небольшой частотой нежелательных явлений. Данные проведённых клинических исследований позволяют надеяться на появление нового поколения препаратов (Lannfelt L, Möller C, 2014).
Нейропсихиатрические нарушения у пациентов с деменцией
Бред
Галлюцинации
Рисунок 11
Алгоритм действий при развитии ажитации и агрессии у пациентов с деменцией
Депрессия и тревога
Ажитация или агрессия могут быть основными проявлениями депрессии у пациентов с деменцией, при этом, когнитивные расстройства помещают установить диагноз при помощи опроса или тестирования. Возможно проведение пробного лечения антидепрессантами.
При выборе препарата предпочтение отдаётся более безопасным средствам — СИОЗС (кроме пароксетина), тразодону или агомелатину. Для уменьшения тяжести усиления тревоги на первых неделях лечения антидепрессантом, целесообразно использование низких доз нейролептиков с седативным действием, например, кветиапина 12,5–25 (50) мг. Они назначаются одновременно с антидепрессантом и отменяются спустя 2–3 недели. Более подробная информация об антидепрессантах доступна по ссылке.
Агрессия и раздражительность
Основную роль в устранении агрессии играет создание удобной для пациента среды: знакомые люди, помещение, спокойная обстановка, своевременное выявление и лечение соматических заболеваний. При неэффективности немедикаментозных средств и опасности пациента для себя и окружающих, используются нейролептики с седативным действием — кветиапин, оланзапин, клозапин — максимально коротким курсом. Госпитализация пациента в стационар, как правило, усиливает поведенческие нарушения, в том числе — агрессию.
Нарушения сна
Учитывая большую опасность развития нежелательных явлений при назначении снотворных и седативных препаратов, большое значение имеет гигиена сна пациентов (режим, спокойная обстановка, устранение источников дискомфорта, прогулки и другие виды активности, не вызывающей возбуждения перед сном). В качестве снотворных препаратов используется мелатонин 3–12 мг на ночь, тразодон 25–100 (150) мг на ночь; в крайних случаях — нейролептики с седативным действием — кветиапин и клозапин.
Использование современных снотворных (зопиклона, золпидема) и бензодиазепинов у пациентов с деменцией недопустимо, назначение антигистаминных препаратов (гидроксизин, доксиламин) — крайне нежелательно.
Более детальный обзор немедикаментозных методов лечения поведенческих нарушений у пациентов с деменций приводится в отдельном обзоре.
Боль у пациентов с деменцией
Пожилые пациенты, страдающие деменцией, на поздних стадиях не могут рассказать о боли. При этом, по оценкам исследований, от боли страдают от половины до двух третей пациентов. Для оценки боли служат косвенные признаки: например, изменения поведения пациентов, их реакции на привычные раздражители. Ниже приводится шкала PAINAD, предназначенная для выявления боли у пациентов с деменцией в условиях стационара/отделения сестринского ухода. Использование шкалы родственниками пациентов не изучалось.
Необходимо помнить о том, что болевое поведение индивидуальное. Каждый пациент в разной степени реагирует на боль, есть изменения поведения, которые не включены в эту шкалу. Несмотря на это, шкала остаётся ценным инструментом, чтобы привлечь внимание к тем, кто испытывает дискомфорт, но не может об этом рассказать.
Таблица 6
Шкала оценки боли у пациентов с тяжёлой деменцией (PAIN-AD)
| Показатели* | 0 | 1 | 2 | Оценка |
|---|---|---|---|---|
|
Дыхание без вокализации |
Норма |
Приступы тяжёлого дыхания. Короткие приступы гипервентиляции |
Шумное тяжёлое дыхание. Продолжительные приступы гипервентиляции. Дыхание Чейн-Стокса. |
|
|
Стоны |
Нет |
Стоны и вздохи. Односложная речь: жалобы, описание страданий. |
Повторные тревожные крики/мольбы. Громкие стоны и вздохи. Плач. |
|
|
Выражение лица |
Улыбка или отсутствие эмоционального выражения лица |
Печальный, хмурый или испуганный взгляд. |
Гримаса боли. |
|
|
Телесные признаки боли |
Расслаблен |
Напряжён, раздражён, беспокоен. |
Резко напряжён, со сжатыми кулаками, подтянутыми к животу коленями. Пациент притягивает к себе или отталкивает исследователя, наносит удары. |
|
|
Утешаемость |
Утешать пациента не требуется |
Отвлекается или успокаивается при помощи слов и прикосновений |
Невозможно утешить, отвлечь или успокоить |
0 баллов — нет боли, 10 баллов — выраженная боль.
У пациентов с деменцией ограничено использование опиоидных анальгетиков, ввиду повышения риска развития спутанности сознания.
Ограничения в лечении пациентов с деменцией
Пациентам с деменцией противопоказаны лекарственные средства с седативным действием, особенно, лекарства с длительным периодом полувыведения (бензодиазепиновые транквилизаторы, барбитураты. антигистаминные средства).
Выбор нейролептиков должен учитывать риск ухудшения экстрапирамидных симптомов у пациентов. Ввиду технических сложностей с регулярным контролем общего анализа крови, что требуется при приёме клозапина, предпочтительным препаратом для купирования психоза является кветиапин (доказательные данные в пользу назначения препарата неубедительны).
При исключении болезни Паркинсона и болезни Альцгеймера (сосудистая, посттравматическая деменция), возможно использование Оланзапина. Для больных с болезнью Альцгеймера предпочтительно использование Рисперидона, ввиду наименьшей выраженности антихолинергического действия у этого препарата.
Психотропные препараты различных групп (опиоиды, агонисты дофамина, антидепрессанты) могут провоцировать развитие психотических эпизодов у пациентов.
Следует помнить о том, что у пациентов с деменцией есть соматические проблемы, типичные для пожилых людей. Наиболее значимыми является нарушения сердечного ритма (возможность ухудшения при приёме препаратов, удлиняющих интервал QT), нарушения регуляции артериального давления (ухудшение ортостатической гипотензии).